Vaccí
 | |
| Dades clíniques | |
|---|---|
| Grup farmacològic | medicament i medicament biològic |
| Codi ATC | J07 |
Un vaccí[1][2] o una vacuna (castellanisme[3][4]) és un preparat antigen de microorganismes complets (vius o morts) o d'alguna de les seves proteïnes o toxines que s'utilitza per a la prevenció o reducció de malalties en animals i humans. El terme vaccí prové del llatí variola vaccinia, adaptat de vaccinus, del llatí vacca (vaca).[5] A la primeria, vaccinar volia dir contagiar la malaltia; vaccinació era la inoculació del vaccí; boví era el fluid utilitzat per a aquesta operació i vaccinat era aquell a qui es feia la inoculació del vaccí.[6]
La definició que dóna l'OMS per a vaccí és "qualsevol preparació destinada a crear immunitat contra una malaltia estimulant la producció d'anticossos. Pot tractar-se, per exemple, d'una suspensió de microorganismes morts o atenuats, o de productes o derivats de microorganismes. El mètode més habitual per administrar els vaccins és la injecció, encara que algunes s'administren amb un vaporitzador nasal o oral".[7]
Aquesta preparació, una vegada introduïda en l'organisme, indueix una resposta immune específica contra el microorganisme patogen injectat. L'objectiu és de crear, com a conseqüència d'aquesta resposta de defensa, una certa memòria immunitària.[8]
Un cop s'administra el vaccí, té lloc el procés següent dins de l'organisme:
- Activació de les cèl·lules presentadores d'antígens per iniciar el processament antigènic.
- Activació de limfòcits T (immunitat cel·lular) i B (immunitat humoral) amb la formació d'una gran quantitat de cèl·lules de memòria.
- Reconeixement de múltiples epítops per part dels limfòcits T.
- Persistència dels antígens als teixits limfoides, on els limfòcits B de memòria continuen produint anticossos al llarg del temps.[9]
El vaccí ideal hauria de ser: [10]
- De fàcil administració.
- De fàcil conservació.
- Que indueixi una resposta llarga i duradora davant d'un gran nombre d'agents infectius.
- Que no afecti els anticossos maternals.
- Que no engendri animals portadors.
- Que permeti de discriminar entre vaccinats i infectats.
Contingut
1 Història
2 Vaccins convencionals
2.1 Vaccins vius atenuats
2.2 Vaccins morts o inactivats
2.3 Autovaccins
2.4 Adjuvant
2.5 Problemes dels vaccins convencionals
3 Vaccins de nova generació
3.1 Vaccins d'ADN
3.2 Vaccins recombinants
3.3 Plantes productores de vaccins
3.4 Vaccins de deleció antigènica
3.5 Vacunes de subunitats
3.6 Vaccins de proteïnes sintètiques
4 Vaccins i vies d'administració
4.1 Vies i llocs d’administració dels vaccins
5 Esquemes i calendaris de vaccinació
6 Impacte en la salut pública
6.1 El descobriment dels vaccins i la prevenció de les malalties
6.2 L'aportació dels vaccins a la supervivència i la salut de la població
7 Desenvolupament i avaluació dels vaccins
8 Referències
9 Enllaços externs
Història
La descoberta dels vaccins va ser un avenç molt important per a la recerca biomèdica i una de les principals causes de la millora de la salut i de la qualitat de vida, especialment en l'ésser humà.

Lady Mary Wortley Montagu amb el seu fill
Les primeres mostres de la variolització les trobem a la Xina escrites en un tractat de medicina on s'explicava que fregaven cotó en una pústula madura i després la introduïen a les fosses nasals. D'aquesta manera provocaven la immunització total o parcial contra la verola. A Turquia, durant l'era de l'imperi Otomà, hi va haver nombroses epidèmies de verola i la tècnica de varolització va agafar força. Les fonts turques diuen que van ser uns pobladors turcs propencs a la frontera amb Pèrsia els qui van introduir la variolització de manera cerimonial. És aquí on fa un paper molt important Lady Mary Wortley Montagu, aristòcrata i escriptora londinenca nascuda el 1689. Montagu viu la mort del seu germà a causa de la verola a 20 anys, llavors ella comença a interessar-se per aquest tema. Al cap de dos anys, ella mateixa pateix la malaltia i hi sobreviu. Mentre està malalta, ofereixen al seu marit el càrrec d'ambaixador a l'imperi Otomà. Parteix amb tota la família. En comptes de restar reclosa a casa va a conèixer la realitat turca. A Turquia coneix la realitat de la variolització i és fascinada per aquesta tècnica. Decideix d'aplicar-la al seu fill i posteriorment és la “introductora” del procés a Europa. Descriu el procés en una carta enviada a una amiga que es titula “A la turca”.[5]
El metge britànic Edward Jenner va inventar el primer vaccí contra la verola, inspirat en la tècnica de la variolització, introduïda per Lady Mary. El 1796 va dur a terme el seu famós experiment d'immunització amb limfa de verola bovina, i en aquell moment es va inaugurar l'era de la vaccinació. Jenner ho descobrí escoltant una pastora lletera del seu poble que deia que no agafaria la verola perquè ja havia agafat la verola de les vaques. La verola de les vaques era una malaltia que provocava una erupció al braguer d'aquests animals. Els pastors van observar que, si s'havien contagiat de la verola de les vaques i venia una epidèmia de verola, rarament emmalaltien.[11]
L'experiment de Jenner consistí en la introducció de la verola bovina, procedent d'una pústula d'una camperola que treballava amb vaques, a un nen de vuit anys. La descripció de tal esdeveniment la trobem al seu assaig Investigació sobre les causes i els efectes de la verola vaccina.[12] Gairebé dos segles després, l'any 1979, l'Organització Mundial de la Salut va proclamar oficialment erradicada la verola en tot el món.

Edward Jenner
El 1874 entra en vigor a Alemanya la Llei de la Vaccinació, que va introduir l'obligatorietat de la vaccinació contra la verola a tots els nens en el seu primer any de vida, sempre que no haguessin contret la malaltia. I als menors de dotze anys, que no haguessin patit la verola, en els cinc anys anteriors.[13] A Espanya la introducció dels vaccins va ser a càrrec de F. Pigillem (1770-1826). A finals del segle XVIII va vaccinar cinc nens a Puigcerdà. F. Salvá i Campillo van destacar també en el camp de la vaccinació. La labor de tots dos metges va conduir a la vaccinació de 3.000 persones el maig de 1801. I. de Jauregui i J.M. Ruiz de Luzuriaga van introduir la vaccinació a Aranjuez i a Madrid, respectivament. El primer llibre espanyol sobre vaccinacions, Tractat Històric i Pràctic del Vaccí”, va ser escrit per J.L. Moreau i editat a Madrid el 1803. Moreau era professor de Medicina i Catedràtic d'Higiene del Liceu Republicà. En aquest llibre es descriu el vacccontra la verola i els resultats més importants que s'havien obtingut fins llavors.[14]
L'any 1881, Louis Pasteur, seguint els passos de Jenner, realitzà un experiment. Va inocular soques atenuades del bacteri de l'àntrax a diferents grups d'animals, als quals va repetir la dosi dos cops amb soques cada vegada més virulentes. Finalment, també va fer inoculacions a un grup d'animals control que no havien estat prèviament en contacte amb aquest bacil. Com a resultat, va observar que van morir gairebé tots els animals del grup control; en canvi, els inoculats prèviament no van presentar símptomes de malaltia. Pasteur, així, va introduir els conceptes de vaccí i vaccinació en homenatge a qui va ser el pioner en aquest camp.
Vaccins convencionals
Els vaccins convencionals han estat la base immunològica principal per al control i erradicació de la gran majoria de malalties infeccioses i encara són les més utilitzades.[10]
Vaccins vius atenuats
Els vaccins vius atenuats són aquells que utilitzen un agent infecciós viu al qual se li ha disminuït la virulència. Els virus vaccinals es repliquen a l'individu receptor i li provoquen, sense que desenvolupi la malaltia, una resposta immunitària duradora. De fet, els vaccins vius atenuats produeixen una infecció subclínica (sense simptomatologia).[15] La majoria s'administren per via subcutània o intramuscular, algunes per via oral i altres per aerosol.
L'atenuació de la virulència del microorganisme és el que garanteix l'eliminació de la capacitat d'induir la malaltia i, més important encara, gràcies a la seva capacitat de generar resposta provoca generalment protecció a llarg termini i amb un mínim de dosis (les dosis de reforç s'administren per evitar el risc de fallada de la primera dosi, no per reactivar la resposta immune, com en el cas dels vaccins inactivats).[16]
Els agents vaccinals d'aquests vaccins poden ser d'origen natural, tot i que majoritàriament són artificials. Els principals mètodes d'atenuació són:[10]
- Adaptacions a un hoste alternatiu.
- Mutants termosensibles, adaptats per créixer a temperatures subòptimes.
- Variant natural per passades. És el mètode més utilitzat. Consisteix a realitzar moltes replicacions de l'agent infecciós en línies cel·lulars (virus) o medis de cultiu (bacteris) sota condicions adverses, de manera que aquest s'hi ha d'adaptar i perd virulència.
| Característiques dels vaccins vius atenuats[17] |
|---|
| Replicació a l'hoste amb virulència atenuada |
Avantatges:
|
Desavantatges:
|
Vaccins morts o inactivats
Els vaccins inactivats contenen microorganismes inactivats per algun mètode físic o químic.[10] D'aquesta manera són capaces de produir una reacció immunològica a l'organisme però no de reproduir-s'hi.
Els productes químics més utilitzats són el formaldehid i els agents quelants, tals com l'òxid d'etilè, la propiolactona o l'aziridina. Aquests productes generen unions creuades entre les cadenes dels àcids nucleics, inactivant el microorganisme però sense alterar-ne les proteïnes. Pel que fa als agents físics, el que més es fa servir és la calor.
En general, els vaccins inactivats estimulen, principalment, la immunitat humoral i preparen la memòria immunològica. En alguns casos, si s'administren amb adjuvants, poden estimular la immunitat provocada per limfòcits T citotòxics.
Quant als vaccins inactivats, se'n poden diferenciar dos tipus: els vaccins de gèrmens o cèl·lules enteres i els vaccins de subunitats o fraccions (com els toxoides o anatoxines, els antígens purificats i els polisacàrids capsulars). Aquests últims són preparacions purificades o sintetitzades de diferents components de microorganismes (pèptids, proteïnes, toxines, carbohidrats, etc.). Tenen els mateixos avantatges i els mateixos inconvenients generals que els vaccins de gèrmens enters, però presenten una menor reactogenicitat a causa de la falta de components no desitjats del patogen complet. També és més fàcil de millorar, gràcies a la seva simplicitat, fent modificacions estructurals, conjugacions, etc.
La immunitat generada pels vaccins inactivats acostuma a ser de menor intensitat i duració, raó per la qual es requereixen més dosis.
Com que la resposta immunològica és menor, amb aquests vaccins sovint s'utilitzen substàncies anomenades adjuvants. Aquests ajuden a augmentar la resposta immunològica. Les substàncies adjuvants poden produir irritació, inflamació i lesions als teixits, per la qual cosa s'han d'injectar per via intramuscular profunda.
| Vaccins atenuats | Vaccins inactivats | |
|---|---|---|
| Immunitat estimulada | Humoral i cel·lular | Humoral |
| Multiplicació | Sí | No |
| Efectivitat | Immunitat duradora i eficaç | Menor immunitat |
| Dosis | Calen poques dosis | Calen inoculacions repetides |
| Cost | Relativament baix | Relativament baix |
| Adjuvants | No tan necessaris | Molt necessaris (provoquen reaccions locals i d'hipersensibilitat) |
| Virulència residual | Sí | No |
| Malaltia | Possible malaltia associada al vaccí | Més segures i amb menys efectes secundaris |
| Emmagatzematge | Problemàtic | Estable |
Autovaccins
Un autovaccí és un medicament biològic capaç de produir una immunització activa-protectora, especialment humoral, elaborada a partir dels microorganismes existents en lesions infeccioses del mateix pacient a qui s'aplica el vaccí. És un mètode antic, eficaç i que rarament presenta rebuig per part de l'organisme del pacient.
Els autovaccins es poden classificar en dues classes: les simples, formades exclusivament per bacteris aïllats de l'exsudat del pacient, i les mixtes, autovaccins simples amb un afegit de bacteris externs seleccionats segons el cas.
Aquesta classe de vaccins són indicades en processos infecciosos recidivants de tipus bacterià, que responen malament a altres tractaments convencionals i que tendeixen a fer-se crònics.
A la Unió Europea només està permès realitzar autovaccins de bacteris, i sempre inactivades.[10]
Adjuvant
Un adjuvant és una substància que s'afegeix al vaccí per a potenciar la capacitat de protecció vers una infecció, és a dir, per dirigir la resposta immunològica als antígens (components patògens que desencadenen una resposta immune). Indueix una bona producció d'anticossos per a antígens solubles, però no per a antígens particulars.
Els adjuvants segresten i alliberen lentament els antígens de manera que l’estimulació antigènica es prolonga. Produeixen una inflamació de la zona que atreu les cèl·lules presentadores d’antígens (Quimiotaxis). Hi ha diferents tipus d’adjuvants:[18]
- Saponines
- Sals d’alumini (Al855 (OH) 3)
- ISCOM (Produeixen una bona reacció estimulant i no tenen efectes secundaris)
- CK, IFN (Se n'està estudiant l'ús com a adjuvants)
En destaca l'adjuvant de Freund.[19] És de base oleaginosa i indueix la formació d’un granuloma tou que disminueix l’alliberament d’antígens. Augmenta la presentació antigènica i atrau les cèl·lules presentadores d’antígens. Només s’utilitza en recerca i per estudiar antígens poc immunògens. Pot ser de dos tipus:
- Adjuvant incomplet de Freund (FIA): Està format per una barreja d’aigua i olis minerals, on emulsiona l’antigen.
- Adjuvant complet de Freund (FCA): Conté una suspensió de Mycobacterium tuberculosis inactivada per calor.
Un adjuvant té dues parts. Una s'encarrega de protegir l'antigen enfront del catabolisme i una altra estimula el sistema immunològic. La coadministració d'adjuvants, que són components immunoestimulants, facilita una bona inducció de la resposta immunològica. La seva acció consisteix a iniciar, amplificar i guiar la resposta per aconseguir que sigui de suficient intensitat i durada. A més de potenciar la resposta immunològica, els adjuvants també permeten reduir la quantitat d'antigen o dosis administrades. Els adjuvants són essencials si es desitja establir una memòria a llarg termini del sistema immunològic.
Els vaccins humans estan limitats per adjuvants amb base d'alumini. Els vaccins veterinaris poden contenir un gran nombre de substàncies independents o combinades que actuen com a adjuvants. L’ús d’adjuvants en els vaccins veterinaris en millora la immunogenicitat.[20]
Problemes dels vaccins convencionals
- Problemes de seguretat: és possible la reversió a la virulència dels agents en els vaccins atenuats, o errors a l'hora d'inactivar-los en els vaccins inactivats. És difícil detectar si hi ha hagut contaminació per part de partícules bacterianes o víriques no desitjades.
- Problemes causats pels efectes secundaris: en l'àmbit local poden produir hematomes, i en l'àmbit sistèmic poden provocar, sobretot, reaccions d'hipersensibilitat.
- Necessitat de conservar-se en fred.
- No hi ha vaccins per a totes les malalties.
- No es pot diferenciar entre individus vaccinats i individus infectats: quan un individu és vaccinat, el sistema immunitari detecta els mateixos antígens que quan es produeix una infecció i la resposta és similar, donant lloc a falsos positius en els diagnòstics.[10][15]
Vaccins de nova generació
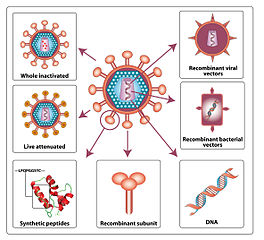
Classificació de les vacunes
Vaccins d'ADN
Els vaccins d'ADN són un tipus de vaccins de nova generació que representen un conjunt d'estratègies innovadores per aconseguir l'activació específica de la resposta immunològica cel·lular. El vaccí d'ADN es caracteritza per ser una injecció d'ADN lligat a un vector d'expressió. L'ADN prové de gens de bacteris o virus patògens. El vector d'expressió permet la introducció d'aquest ADN en una cèl·lula diana del cos de l'organisme vaccinat. Posteriorment, la cèl·lula diana expressa aquest ADN. Així doncs, s'indueix una expressió endògena de l'antigen, semblant a la infecció natural. L'expressió codifica per la proteïna viral antigènica d'interès, que indueix l'activació del sistema immunitari.
La construcció de plasmidis bacterians amb fragments per a un vaccí s'aconsegueixen utilitzant la tecnologia d'ADN recombinant. Un cop construït, es transformen bacteris competents amb el plasmidi vaccí, que permetrà la còpia ràpida gràcies el creixement bacterià. La petita població que adquireix el plasmidi s'identifica amb marcadors selectius que donen resistència a antibiòtics com l'ampicil·lina o la kanamicina. Posteriorment, es purificarà el plasmidi dels bacteris, separant-lo de l'ADN molt més llarg que forma el cromosoma i d'altres impureses bacterianes. Aquest ADN purificat és el que s'utilitzarà com a vaccí.
Els vaccins d'ADN ofereixen una sèrie d'avantatges sobre les tecnologies ja existents per a la producció de vaccins, que estimulen tant la resposta immune humoral com la cel·lular. A diferència dels vaccins amb microorganismes recombinants, no hi ha resposta immune cap al vector, fet que permet la utilització del vector de manera repetida. La vaccinació genètica pot considerar-se segura, i com que no s'administren microorganismes vius, pot utilitzar-se en individus immunocompromesos i dones embarassades. Un altre avantatge dels vaccins d'ADN és que són molt més estables que els vaccins atenuats, inactivats o de partícules proteiques. Això redueix el cost d'emmagatzematge i facilita la seva difusió en països en vies de desenvolupament.
Tot i així, tenen alguns inconvenients. Un d'ells és que no pot induir la immunitat davant d'antígens no proteics com polisacàrids. També pot donar-se el cas que el cos hagi reconegut la proteïna com a pròpia i no es desenvolupi la resposta immune desitjada amb el vaccí. Finalment, cal tenir en compte que segons la via d'administració es poden obtenir diferents reaccions en un mateix plasmidi.
Aquestes característiques expliquen el gran interès generat pels vaccins d'ADN, amb resultats d'èxit contra un nombre creixent de malalties.[21][22]
Vaccins recombinants
Els vaccins recombinants utilitzen la tecnologia de l'ADN recombinant en alguna etapa de la seva producció. Amb aquesta tecnologia es crea un virus atenuat capaç d'induir una resposta immunitària, amb la finalitat d'obtenir immunitat contra una determinada malaltia. Es fa servir un microorganisme com a vector per tal d'expressar els gens d'un altre microorganisme (virus, bacteris...). S'injecta el plasmidi intramuscular o intradèrmic. A la dermis pot ser captat per les cèl·lules presentadores d'antígens que el portaran fins als nòduls limfàtics. Les cèl·lules musculars l'introdueixen cap al nucli (transfecció). Un cop a l'interior es produeix l'expressió dels antígens i la resposta immune contra aquests antígens estranys.
El vaccí contra el virus de l'hepatitis B és un exemple clar d'aquesta tècnica: s'insereix en un plasmidi el gen S de l'antigen de superfície del virus de l'hepatitis B (HbsAg). Aquest plasmidi s'introdueix en el fong Saccharomyces cerevisiae, el qual s'encarrega d'expressar l'antigen de superfície del virus esmentat. D'aquesta manera el vaccí conté una de les proteïnes de l'embolcall del virus de l'hepatitis B.[12]
Els vaccins recombinants presenten una sèrie d'avantatges:
- Són ràpides, ja que no és necessari que el virus s'hi adapti.
- No hi ha pràcticament reversió de virulència.
- Es poden distingir els animals vaccinats dels animals infectats. Poden utilitzar-se en programes d'erradicació de la població. Són els vaccins DIVA.
- Es poden produir amb més facilitat i seguretat, amb una taxa de reproducció elevada i un cost raonable.
Tot i tenir més avantatges que inconvenients, cal dir que el problema més important d'aquesta tècnica és la baixa taxa de transfecció (1-5%).
Els vaccins vius requereixen un control important, cal garantir la seguretat del procés.[23][24][25]
Plantes productores de vaccins
Una aplicació important en la tecnologia de les plantes és el desenvolupament de vaccins. Els vaccins produïts per plantes es realitzen mitjançant recombinació genètica. La planta pot ser recombinada tant en el seu genoma nuclear com en el genoma dels seus cloroplasts. Transformar el genoma dels cloroplasts permet produir una major quantitat de proteïnes recombinants, reduir els costos de producció i disminuir el risc de disseminació indesitjable dels gens a través del pol·len. L'extracció i purificació de medicaments biològics a partir de teixits vegetals és un procés costós a escala tècnica i econòmica. La generació de plantes transgèniques evita aquests processos amb la disminució notable dels costos de producció.
Les espècies vegetals més utilitzades són la Nicotiana tabacum, la Nicotiana bethamiana i l'Arabidopsis thaliana, encara que també s'ha utilitzat tomàquet, blat de moro, plàtan, patates, arròs, blat i llavors de colza. Les plantes se seleccionen en funció de la seva capacitat d'expressar l'antigen desitjat en altes concentracions i del menor nombre d'efectes adversos que puguin produir.
La producció de vaccins per plantes és una aplicació molt nova que encara s'està investigant, com és el cas del vaccí contra el rotavirus boví: es va modificar genèticament la planta del tabac, introduint en el seu genoma part de l'ADN del virus. L'expressió posterior de l'ADN viral de la planta va produir l'antigen de la coberta del rotavirus boví (VP8), que es va utilitzar en la formulació del vaccí. Es van trobar grans avantatges durant la investigació. Aquest antigen va ser capaç d'induir una forta resposta immunitària en ratolins femelles. Els ratolins lactants nascuts de femelles immunitzades van desenvolupar també anticossos contra aquest antigen.
Els vaccins derivats de plantes es poden administrar per via oral o bé mitjançant la injecció intramuscular o intravenosa. La ingestió oral de la planta transgènica permet l'absorció intestinal i la posterior estimulació del sistema immunitari de l'individu. A banda d'això, treballar amb plantes permet augmentar fàcilment l'escala de producció. A més, es disminueixen els riscos de contaminació amb patògens humans o animals.
Una de les limitacions més importants dels vaccins tradicionals (quant al transport) és la seva dependència en la cadena del fred, que permet transportar els vaccins sota condicions estrictament controlades. Els vaccins derivats de plantes en forma de llavors es poden emmagatzemar i transportar fàcilment sense perill de degradació i sense la necessitat de mantenir la cadena del fred.
Una altra aplicació innovadora que s'investiga és la producció de vacunes comestibles, fàcils i barates d'administrar. La producció de vacunes comestibles es realitzaria de la mateixa manera, mitjançant plantes transgèniques, com pot ser el cas de la planta del tomàquet. La posterior ingestió del tomàquet recombinat immunitzaria l'organisme. Si s'aplica amb control i èticament, aquest mètode innovador també podria ser útil en el control de propagació de malalties. Contràriament al que es pot pensar, aquests productes no seran "vacunes comestibles" com ara fruites o vegetals de lliure distribució i consum, sinó medicaments que s'han d'administrar en dosis i esquemes fixos i regulats.
En el camp de la veterinària, aquests nous vaccins comestibles obren un gran ventall de possibilitats en la utilització en animals de sistemes de producció. Això seria possible instal·lant menjadors per a animals habilitats amb certs vaccins comestibles, per així immunitzar-los i frenar, per exemple, malalties com la ràbia.[26][27]
Vaccins de deleció antigènica
Un ús alternatiu de la tecnologia gènica és l'eliminació (deleció) de gens no essencials amb la finalitat que aquests gens no s'expressin. Els vaccins preparats amb aquests genomes incomplets no induiran una resposta immunitària contra aquests antígens eliminats i, com a conseqüència, podrà ser diferenciada de la resposta contra el virus normal (complet). Exemples:[25]
- Soques de virus que causen la malaltia d'Aujeszky han estat desproveïdes del gen que codifica la glicoproteïna E. Aquests vaccins fan possible el diagnòstic diferencial entre animals vaccinats i animals infectats, pel fet que els animals infectats produeixen naturalment anticossos contra la glicoproteïna E i els vaccinats no ho fan. En un programa d'erradicació de la malaltia s'eliminen tots els animals positius a l'antigen glicoproteïna E.
- El mateix mètode ha estat utilitzat en la preparació de vaccins contra la rinotraqueïtis infecciosa bovina, causada també pel virus herpes (VHB-1).
- També en Baculovirus (vector) s'introdueix el gen de la glicoproteïna E2 del virus de la pesta porcina clàssica: el recombinant es multiplica en cèl·lules d'insectes i produeix antígens Ge2 que, després de ser purificats, són emprats com a antígens vaccinals.
Vacunes de subunitats
Els vaccins de subunitats són preparacions purificades o sintetitzades de determinats components virals (proteïnes, pèptids, carbohidrats, toxines, etc.) dels microorganismes.
Per produir-les es poden fer servir dues estratègies:
- Cal identificar el component d'interès (antigen) i l'ADN que el codifica, clonar-lo i transferir-lo a un vector (via plasmidi). Aquest vector pot ser: Baculovirus, Escherichia coli, llevats, etc. Una vegada obtenim el vector amb el plasmidi a dins, en fem un cultiu perquè el vector proliferi. Quan ja s'ha dut a terme aquesta proliferació del cultiu, el producte del gen (antigen) es purifica i s'administra com un vaccí.[28]
- Els antígens dels virus s'extreuen directament; aquests antígens obtinguts són els que formaran part del vaccí.[29]
Tenen els mateixos avantatges i els mateixos inconvenients que els vaccins inactivats, però es caracteritzen per una menor reversió a la patogenicitat (derivada de l'absència d'altres components no desitjats del patogen complet inactivat) i per la seva simplicitat, que resulta més fàcil per generar millores en aquest tipus de vaccins (modificacions estructurals, conjugacions, molècules recombinants, etc.). Tot i així, identificar l'antigen d'interès pot ser un procés lent i complicat.[30]
Un dels vaccins de subunitats més rellevants en el camp de la medicina veterinària és un vaccí recombinant contra la malaltia de Lyme. En aquest cas concret s'aïlla el gen que codifica per la proteïna A de superfície, que s'obté a partir d'una soca patògena de Borrelia burgdorferi (l'agent causal d'aquesta malaltia) i s'introdueix posteriorment a un E. coli. Aquest E. coli es multiplica i la proteïna de subunitat del seu interior també. A continuació es purifica i es prepara per a ser administrada l'individu receptor.[25][31][32][33][34]
Vaccins de proteïnes sintètiques
En general, el sistema immunitari no reconeix els patògens basant-se en la seva estructura completa, sinó que ho fa a partir d'una petita seqüència peptídica anomenada epítop. Aquests epítops, com a seqüències d'aminoàcids, es poden sintetitzar. Aquest fet permet generar la resposta immunitària sense la necessitat d'utilitzar l'antigen complet, amb una reducció dels efectes secundaris que es deriven de la inoculació del vaccí.
Tot i això, aquests vaccins presenten certs desavantatges:
- La identificació de l'epítop és complexa; per poder-la realitzar s'utilitzen hibridomes de limfòcits B que reconeixen l'antigen i inicien la síntesi d'anticossos monoclonals. També s'utilitzen perfils d'hidrofobicitat, que permeten situar la proteïna en una zona específica de la cèl·lula.
- La seva producció a gran escala és difícil. Per una banda, és difícil que els epítops adquireixin l'estructura necessària sense interaccionar amb altres estructures; per altra banda, en ser una seqüència tan petita, és molt susceptible a patir mutacions. Les mutacions provoquen que aquest epítop ja no es pugui trobar i perdi així el seu interès en la fabricació d'aquest tipus de vaccins.[25][31]
Vaccins i vies d'administració

Vaccinació infantil: No tinc por del vaccí(Publicitat a Turquia)
La vaccinació és una tècnica que s'aplica a una població sana susceptible d'emmalaltir, sigui humana o animal, amb l'objectiu de prevenir una possible infecció i eliminar el caràcter susceptible d'un individu a una certa malaltia. És un mètode d'immunització activa.[35]
A la cadena epidemiològica la vaccinació dóna lloc a una immunitat general en una certa població, si s'aconsegueix una cobertura adequada, si això no passa, el vaccí només aporta un benefici individual i romanen grups susceptibles que són els responsables de mantenir la transmissió de la malaltia en la comunitat i de l'aparició de nous brots, això dependrà de la capacitat de transmissió del microorganisme. Amb alts nivells de cobertura es pot arribar a l'erradicació d'una malaltia, com és el cas de la verola.[35]
Actualment la vaccinació, en general, no és qüestionada, i és acceptada de forma universal, amb un alt nivell de confiança en els vaccins per part de la població i els professionals que les administren.[35] Els governs adopten calendaris vaccinals, incloent-hi les dosis de vaccí recomanades de manera sistemàtica (i en general proporcionades pels serveis públics de manera gratuïta), amb l'objectiu de controlar diverses malalties.
Vies i llocs d’administració dels vaccins
En l’administració dels vaccins, a més de seguir les pautes i les dosis recomanades, cal fer-ho mitjançant la via i els llocs anatòmics adequats. Si no es compleixen aquestes recomanacions, es pot comprometre l’efectivitat del vaccí i poden incrementar-se les reaccions adverses.
La majoria dels vaccins que es fan servir habitualment s’han d’administrar per via intramuscular o per via subcutània.
Hi ha vaccins que s’administren per via oral, per exemple contra la febre tifoide i el còlera.
Per via intradèrmica s’administra la BCG (vaccí contra la tuberculosi) i també el vaccí contra la ràbia però és una via poc utilitzada. També hi ha vaccins d’ús intranasal, com l’antigripal atenuada, però no està disponible a Catalunya.
| Via intramuscular | Via subcutània | Via intradèrmica | |
|---|---|---|---|
| Lloc d’inoculació | Massa muscular | Teixit conjuntiu | Dermis |
| Zona d’aplicació | Deltoides Cara lateral de la cuixa | Zona deltoides Cara lateral de la cuixa | Terç superior del braç Avantbraç |
| Tècnica d’administració | Injecció angle 60°-90° Aspiració suau per comprovar que no s’ha punxat un vas | Injecció amb angle de 45° | Inserció de l’agulla amb un angle de 15° i amb el bisell cap amunt |
La via d’administració del vaccí influeix en la seva immunogenicitat i reactogenicitat. En general es pot afirmar que la via intradèrmica és més immunogènica, seguida per la subcutània i la intramuscular. L’avantatge de la via intramuscular és que és menys reactogènica.
Els vaccins amb adjuvants tendeixen a ser més reactogèniques i per tant s’aconsella administrar-les per via intramuscular. Els vaccins virals vives se solen administrar per via subcutània.
Per l’administració de vaccins per la via intramuscular s’aconsella injectar en el vast extern del quàdriceps als lactants i nens petits. Els nens amb suficient massa muscular i els adults tenen com a punt d’elecció els deltoides.
Es desaconsella utilitzar els glutis perquè és una zona rica en greix i la resposta immune pot ser menor. També es desaconsella, ja que es pot danyar el nervi ciàtic.[36]
Esquemes i calendaris de vaccinació
Impacte en la salut pública
En els últims segles, els vaccins, junt amb els sistemes de clavegueram i la potabilització de l’aigua, ha constituït un dels majors avenços en el camp de la salut pública i una de les mesures de major impacte a l'hora d’evitar infeccions a milions de persones i salvar així milions de vides. A més, els vaccins no només immunitzen l’individu administrat sinó que també impliquen una protecció contra la malaltia als membres de tot un grup, evitant la seva transmissió.
Els vaccins són una de les intervencions de salut pública més revolucionàries per la seva alta eficàcia que ha permès salvar milions de vides, erradicar malalties i avançar en l’eliminació i control d’altres.
La vaccinació ha contribuït a augmentar l’esperança de vida en els últims segles controlant no només la malaltia sinó també el seu impacte social i humà.[37]
A Catalunya els progressos de salut pública atribuïbles a la vaccinació sistemàtica són considerables. Així, fa anys que es va eliminar la poliomielitis, no es coneixen casos de diftèria, el tètan ha passat a ser excepcional i la rubèola i el xarampió, que abans afectaven gairebé tots els infants sovint amb seqüeles, són ara molt poc freqüents.[38] A més, la vaccinació dels animals domèstics ha permès d'eliminar la ràbia humana.
El descobriment dels vaccins i la prevenció de les malalties
- El primer vaccí va ser descobert fa més de 200 anys, en l’any 1796 per Edward Jenner, aquest va inocular a un noi material extret de la pústula de la mà d’una munyidora que s’havia contagiat per verola vaccina. Es va determinar que el noi s’havia immunitzat i d’aquesta manera es van poder evitar milions de morts. Arran d’aquest descobriment en l’any 1977 es va declarar l’últim cas de verola i en el 1979 l'OMS dóna la verola com a erradicada.
- Pasteur va demostrar que era possible immunitzar un individu davant una malaltia utilitzant un microorganisme causant de la malaltia atenuat i en el 1885 ja es va dur a terme la primera vaccinació contra la ràbia.
- A finals del segle XIX es van utilitzar vaccins de microorganismes morts per fer front a la febre tifoide, la pesta i el còlera.
- En l’any 1927, es va començar a utilitzar el vaccí contra la tuberculosi.
A partir d’aquest moment el desenvolupament dels vaccins es va accelerar molt notablement:
- En el 1974, quan l'OMS va llançar el seu primer programa ampliat d’immunització (Expanded Programme on Immunization) només un 5% dels nounats van ser vaccinats contra les sis principals malalties infantils; tuberculosis, poliomielitis, diftèria, tos ferina, tètanus i xarampió.
- En el 1990, la taxa de vaccinació en els països desenvolupats arriba a un 80%.
Els vaccins han erradicat totalment la verola i pràcticament han acabat amb la poliomielitis, així com han permès controlar el xarampió i el tètanus neonatal.
L'aportació dels vaccins a la supervivència i la salut de la població
Les infeccions evitables mitjançant vaccinacions són el xarampió, la rubèola, la diftèria, el tètanus neonatal, la varicel·la, la pneumònia, la grip, l’hepatitis B, la tos ferina o infeccions causades per meningococ serogrup C.
El xarampió és una de les malalties més contagioses que existeixen. És causa de gran mortalitat infantil en els països en vies de desenvolupament. A Europa, entre el 1997 i 1998, la incidència de la malaltia va baixar un 59% gràcies a les campanyes de vaccinació.
El vaccí antirubeòlica a Espanya en nenes, es va implantar el 1979 i posteriorment es va ampliar el 1981 amb la vaccinació triple vírica (xarampió, rubèola i parotiditis) per als dos sexes. En el 1994 la incidència de la rubèola s’havia reduït un 96%.
El tètanus neonatal és la forma més comuna de tètanus en els països en vies de desenvolupament, on causa anualment més de 400.000 morts, ja que es transmet quan es talla el cordó umbilical amb un instrument no estèril contaminat amb espores Clostridium tetani. A Espanya es va implantar el vaccí el 1973 i des de fa anys no se’n presenten casos.
La morbiditat de la varicel·la a Espanya continua sent alta i seria convenient estendre la vaccinació a nens i adults.
La pneumònia adquirida és una malaltia freqüent que en nens presenta mortalitat i seqüeles (a causa de les meningitis pneumòniques). A Espanya s’ha comercialitzat un vaccí conjugat que és eficaç i segura.
El virus de la grip constitueix una excepció en la seva capacitat per causar epidèmies recurrents o veritables pandèmies amb febres elevades i efectes en el sistema respiratori que afecten totes les franges d’edat. Les epidèmies de grip tenen lloc cada any principalment durant els mesos d’hivern i són responsables d’una morbiditat i mortalitat substancial.
La vaccinació contra la grip evita la malaltia en un 70-90% de les persones menors de 65 anys a més, les societats científiques i autoritats sanitàries recomanen vaccinar contra la grip a persones amb risc; ja sigui perquè tenen alguna malaltia crònica, estan en contacte amb persones de risc o per superar una edat determinada, en la majoria de casos superior a 65 anys.
L'hepatitis B és 100 vegades més contagiosa que el Virus de la Immunodeficiència Humana i la segona causa de càncer reconeguda després del tabac. A Espanya gràcies a la vaccinació de nounats de risc, d’adolescents susceptibles i adults de risc susceptibles, els casos d’hepatitis B notificats actualment són molt pocs.
La incidència de la tos ferina s’ha reduït molt significativament gràcies a les campanyes de vaccinació, però la malaltia no s’ha erradicat.
Les vaccinacions massives contra els meningococs tipus C en zones concretes com Catalunya han estat acompanyades de reduccions molt importants en la incidència de la malaltia, amb una eficàcia del vaccí del 100%.
Amb la introducció a Espanya del triple vaccí contra el xarampió, la parotiditis i la rubèola, es van registrar taxes d’efectivitat del vaccí de fins al 96,7%. Aquesta tendència positiva es confirma en tots els estudis existents tant a escala internacional com espanyola.
[37]
Desenvolupament i avaluació dels vaccins
Els primers vaccins van ser creats sense metodologia científica i sense procediment per tal d’avaluar l’eficàcia, la seguretat i la qualitat del vaccí. Això va ser així fins a la segona meitat del segle XX, en què es van començar a utilitzar innovacions en el desenvolupament, procediment, experimentació i ètica dels vaccins. El desenvolupament de la metodologia científica i el suport en aspectes ètics van ser fonamentals per a la investigació en éssers humans i animals. Aquestes investigacions es van iniciar després de la Segona Guerra Mundial i va prendre força en el 1962, quan es van elaborar normes estrictes que exigien suficient informació d’investigació farmacològica i toxicològica en animals abans de provar un producte medicinal en éssers humans. La biologia molecular i l’enginyeria genètica van permetre desenvolupar nous vaccins.
Un vaccí abans de la seva comercialització passa pels processos d’investigació bàsica, estudis preclínics, estudis clínics i estudis de post comercialització.
L’etapa d’investigació bàsica té com a objectiu conèixer l’agent causal de la malaltia, la patogènesi del microorganisme i la fisiopatologia de la malaltia infecciosa. D’aquesta manera s’identifiquen les estructures del microorganisme que generen una resposta immunitària i els principals factors de virulència. Cal identificar el procediment més correcte per l’elaboració del vaccí; seleccionar l’adjuvant que afavoreixi la millor resposta immunològica, caracterització i quantificació dels substrats cel·lulars i els recursos materials a utilitzar en el desenvolupament del vaccí.
En l’etapa dels estudis preclínics, tenint en compte els criteris bàsics i epidemiològics, s’elaboren les primeres proves en animals, les quals es duen a terme per tal de garantir la seguretat i la puresa del producte biològic. El procediment consisteix a administrar els preparats vaccinals en diferents espècies animals com ratolins, rates, conills, embrions de pollastre, etc. Per tal de verificar si els animals desenvolupen la malaltia o si es detecta la producció d’anticossos contra el patogen responsable. L’objectiu d’estudiar el nou vaccí en animals consisteix a identificar si és capaç de prevenir o disminuir la severitat de la malaltia, la dosi adequada segons el nombre d’anticossos que genera per tal d’obtenir l’efecte beneficiós amb el menor risc i identificar la dosi tòxica que produeix el 50% d’efectes adversos en els animals. Les proves amb animals s’han de dur a terme amb animals de diferents edats, gèneres i espècies per tal de poder extrapolar els resultats en la població humana.
En la fase d’estudis clínics els vaccins que seran provades amb humans han passat uns rigorosos estudis durant la fase preclínica, per tal de garantir una seguretat quant a salut com també una aprovació a nivell ètica per part de comitès especialitzats sota els principis d’autonomia, justícia, beneficiositat i no maleficència. La investigació clínica es duu a terme amb voluntaris sans i que compleixen les característiques adequades.
- Estudis de fase I: consisteixen a determinar els efectes en funció a la dosi utilitzada, identificar les reaccions adverses que es puguin presentar i comparar els resultats observats en animals amb els observats en humans. Tot això per tal d’establir la dosis clínica segura.
- Estudis de fase II: es duen a terme per tal de determinar l’eficàcia i la immunogenicitat del vaccí. S’amplia les proves del vaccí en grups de persones superiors a 100 i fins a 2.000 individus. L’estudi que es recomana és utilitzant persones vaccinades amb el vaccí real i persones amb placebo.
- Estudis de fase III: S’augmenta el nombre de persones de 1.000 a 4.000 voluntaris i serveix per establir la seguretat del vaccí.
Estudis post-comercialització: Una vegada el vaccí és aprovat per l’autoritat sanitària del país, la comercialització d’aquesta implica identificar l’efectivitat del vaccí i detectar reaccions adverses noves o tardanes en la població oberta. En aquesta fase s’avalua la seguretat, efectivitat i utilitat del vaccí i es plantegen possibles millores en aquesta. Aquesta etapa és permanent mentre es comercialitzi el vaccí.[39]
Referències
↑ terme preferent en el DIEC
↑ es consideren adequades les denominacions creades a partir del nucli 'vaccí', que és la forma genuïna i tradicional http://www.termcat.cat/ca/Diccionaris_En_Linia/209/Presentacio/
↑ https://books.google.ga/books?id=KwYWecPeE2YC&pg=PA260&lpg=PA260&dq=vacc%C3%AD+vacuna+catal%C3%A0&source=bl&ots=TG7P4WbSy3&sig=-2wYRqslPG573BESe95VQRkz_B4&hl=ca&sa=X&redir_esc=y#v=onepage&q=vacc%C3%AD%20vacuna%20catal%C3%A0&f=false
↑ https://bibiloni.cat/ambbonesparaules/vaccinar.html
↑ 5,05,1 Dinc, G, Ulman, Y.. The introduction of variolation 'A La Turca' to the West by Lady Mary Montagu and Turkey's contribution to this. 25. Elsevier, 2007, p. 4261–4265 [Consulta: 18 gener 2014].
↑ «¿Qué significa la palabra vacuna?» (en castellà). [Consulta: 12 gener 2015].
↑ «Vaccines». [Consulta: 12 gener 2015].
↑ «Antígenos e immunógenos». [Consulta: 19 gener 2014].
↑ http://www.hospitalpenna.com.ar/archivos/bajar/inmuno_vacunas.pdf
↑ 10,010,110,210,310,410,5 Gómez-Lucía, Del Mar Blanco, Domènech. Manual de Inmunología Veterinaria. Madrid: Pearson, 2007, p. 514 - 531 [Consulta: 13 gener 2014].
↑ «¿Cuál fue la primera vacuna?».
↑ 12,012,1 «¿En qué consistió el experimerno de Janner?».
↑ «¿Dónde se implantó la Ley de Vacunación?».
↑ «¿Quién introdujo la vacuna de la viruela en España?».
↑ 15,015,1 Fenner, F., Batcham, P., Gibbs, E., Murphy, F., Studdert, M., White, D.. Virología Veterinaria. Zaragoza: Acribia, 1987, p. 277 - 278 [Consulta: 13 gener 2014].
↑ «Clasificación de las vacunas».
↑ «Clasificación de las vacunas».
↑ «Vaccine adjuvants» (en anglès). InvivoGen. [Consulta: 21 setembre 2015].
↑ «Adjuvant de Freund».
↑ «Vaccine adjuvants» (en anglès). Europe PubMed Central. [Consulta: 21 setembre 2015].
↑ Dumonteil, E «Vacunas de DNA: el presente y el futuro.». Rev Biomed, 2000, pàg. S7-S12 [Consulta: 18 gener 2014].
↑ Reyes, A., Pinto, A. «Vacunas de DNA». Temas de actualidad em microbiología, ambiente y salud, 2002..
↑ «Vacuna recombinante». [Consulta: 18 gener 2014].
↑ «Las vacunas y su história». [Consulta: 18 gener 2014].
↑ 25,025,125,225,3 «Clasificación de las Vacunas», 2005. [Consulta: 18 gener 2014].
↑ «Utilizan plantas para producir vacunas». Agencia CyTA – Instituto Leloir, 17-10-2011 [Consulta: 18 gener 2014].
↑ Molina, I. «Vacunas transgénicas». [Consulta: 18 gener 2014].
↑ Vaccins de subunitats
↑ «Vaccins de subunitats».
↑ «Vaccins de subunitats».
↑ 31,031,1 «Vacunas de subunidades». [Consulta: 19 gener 2014].
↑ «Subunidad de la proteína, Las vacunas de subunidades». [Consulta: 19 gener 2014].
↑ «Sistemas de inmunización activa. Vacunas.». [Consulta: 19 gener 2014].
↑ «Vacunes de subunitats».
↑ 35,035,135,2 «Vacunaciones». Gobierno de Aragón. [Consulta: 18 gener 2014].
↑ Generalitat de Catalunya. "Manual de Vacunacions, quaderns de salut pública 14", 2006 P.20-22
↑ 37,037,1 http://www.farmaindustria.es/idc/groups/public/documents/publicaciones/farma_1061.pdf
↑ «Epidemiologia de les malalties vacunables a Barcelona». Agència de Salut Pública de Barcelona. [Consulta: 23 maig 2014].
↑ CABELLO,R. Vacuna y Vacunación,Ed. Panamericana, 2013 P.329-337
Enllaços externs
| A Wikimedia Commons hi ha contingut multimèdia relatiu a: Vaccí |
- «Manual de vacunacions». Agència de Salut Pública de Catalunya (ASPCAT). [Consulta: 13 juny 2018].
Terminologia de les vacunes al TERMCAT
- «Vacunacions». Canal Salut. Generalitat de Catalunya. [Consulta: 24 març 2017].
Viccionari